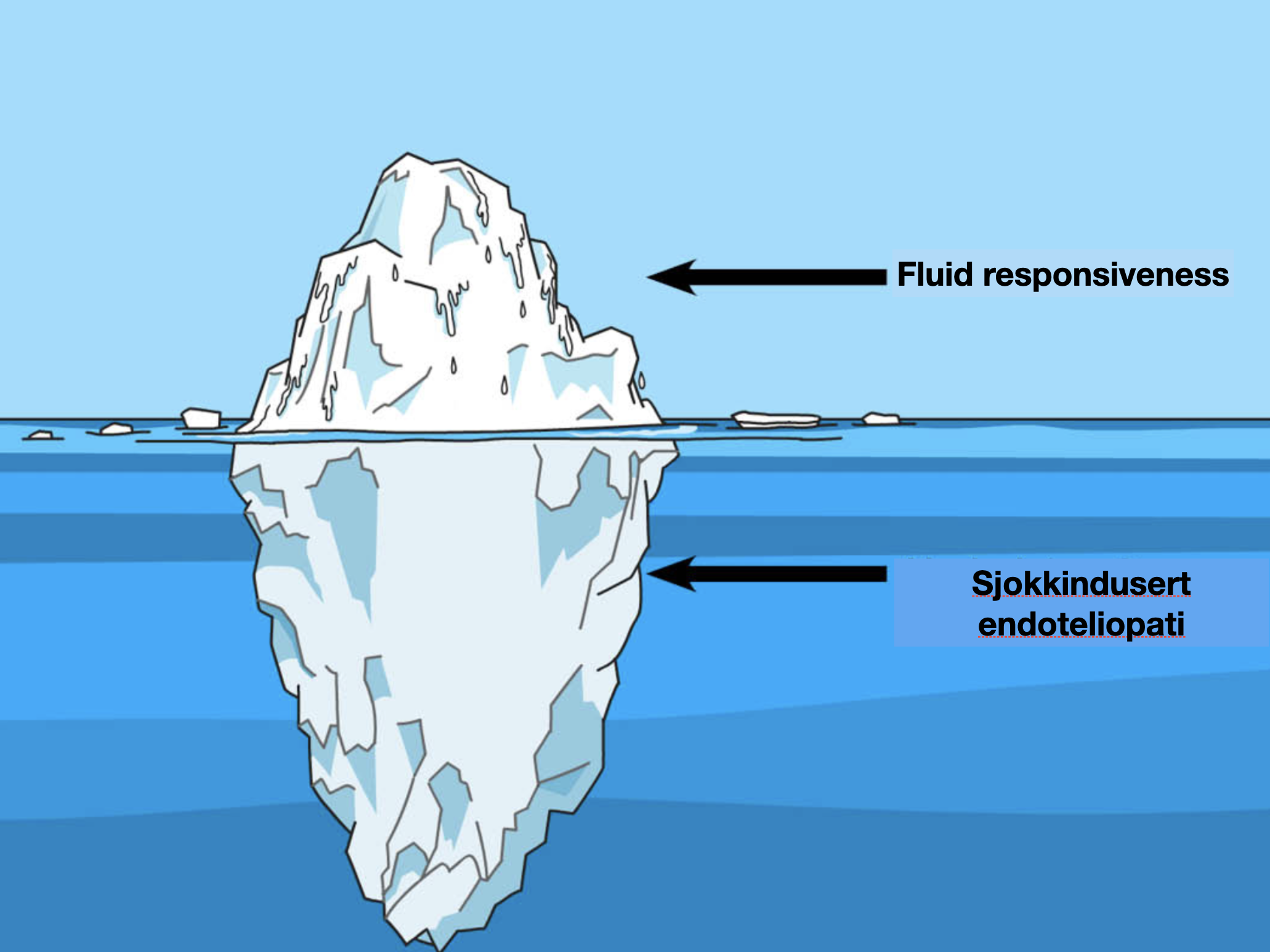
Innen væskebehandling er det ekstremt stor fokus på viktigheten av fluid responsivenss. Men jeg påstår motsatt: fluid responsiveness er ikke viktig. La meg vise deg hva jeg mener.
Konseptet med fluid responsivenesser at man optimaliserer pasientens volumstatus ved å gi væske helt til pasienten ikke lenger er fluid responsive – altså nonresponsiveness. Da tenker man at pasienten er øverst på Frank-Starlingkurven og vi har optimalisert volumstatus. Et logisk konsept basert på fysiologi. Bombesikker resonering. Hva i all verden kan være galt med dette?
En av problemene fluid non-responsiveness er en patologisk tilstand. Det er normalt å være fluid responsive. Det betyr ikke at vi er hypovolemiske. Føl på hvor lite lyst du har til å bli fylt med Ringer helt til du ikke lengre er fluid responsive. Likevel er det dette vi aktivt påfører pasientene våre.
Når vi aktivt prøver å føre pasienten inn i en patologisk tilstand – er det da rart at siste RCT på fluid responsiveness (OPTIMISE-trial 2014) viser at det ikke funker? Fluid responsiveness er selvfølgelig en forutsetning for at væske skal ha effekt, men å ha et mål om å utslukke den ser ikke ut til å være god behandling.
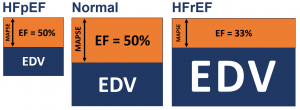
En annen årsak til resultatene av OPTIMISE kan være at hemodynamikk er så mye mer enn blodtrykk og fluid responsiveness! Er det rimelig å tro at man kan minke sykelighet når man kun fokuserer på ett eller to parametre? Dette er det andre poenget mitt med å si at fluid responsiveness ikke er viktig. Det har fått altfor mye fokus og vi ender opp med å ikke se skogen for bare trær.

Men det er enda flere begrensninger til fluid responsiveness. Her er en case:
En ung mann utsatt for multitraume. Ingen ABC-problemer, men hardt skadet. Bl.a. en knust arm. Flere åpne frakturer og store blødvevsskader. Skulle få en ekstern fiksasjon og revisjon i narkose. Operasjonstid 3-4 timer. Han var ellers frisk, så jeg tenkte det ikke krevde så mye tilstedeværelse etter innledning. Lett hypotensjon som kunne korrigeres med pressor boluser.
Da operasjonen var ferdig ble jeg overrasket over at han hadde fått 5L ringer. Det var ingen blødning, og han var i betydelig plussbalanse. Jeg var bekymret for at han allerede var volum overloada, så jeg undersøker på PPVen med 8mL/kg tidalvolum.
Til min overraskelse så var PPV over 13! Fremdeles fluid responsive på tross av såpass plussbalanse? I begynnelsen skjønte jeg ikke hvordan det gikk an. Er det målefeil? Oversett blødning eller hva?
Men i realiteten har vi mange slike pasienter…
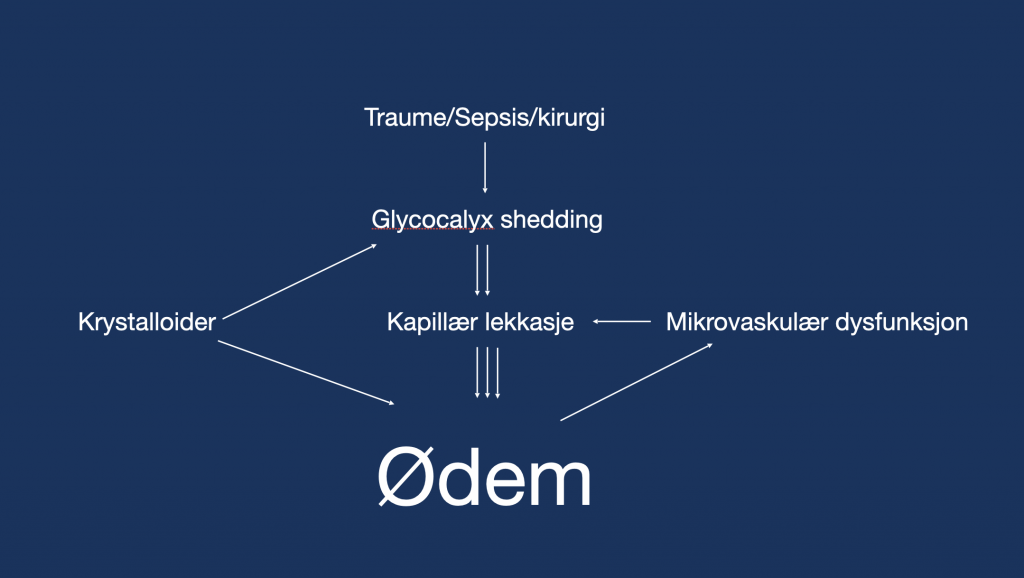
- De kommer inn med sepsis, traume eller stor kirurgi som utløser en stor inflammatorisk respons.
- Denne inflammasjonen føre til glykokalyx shedding. Glykokalyx har mange funksjoner, bl.a. å opprettholde den vaskulær barrieren.
- Når den forsvinner blir det kapillærlekkasje som fører til en ødem.
- Så kommer vi med våre gode intensjoner og gir krystalloider.
- Som vi alle vet, men kanskje ignorerer, så gir krystalloider et obligatorisk ødem hos alle.
- I tillegg er det vist at krystalloider i seg selv vasker vekk den sårbare glykokalyx. Dette fører til mer kapillær lekkasje og mer ødem.
- Dette endoteliopatien bidrar til en mikrovaskulær dysfunksjon. Dette bidrar til enda mer kapillærlekkasje og enda mer ødem.
Og slik påfører vi iatrogen skade. Merk deg at pasientene er fluid responsive hele veien.
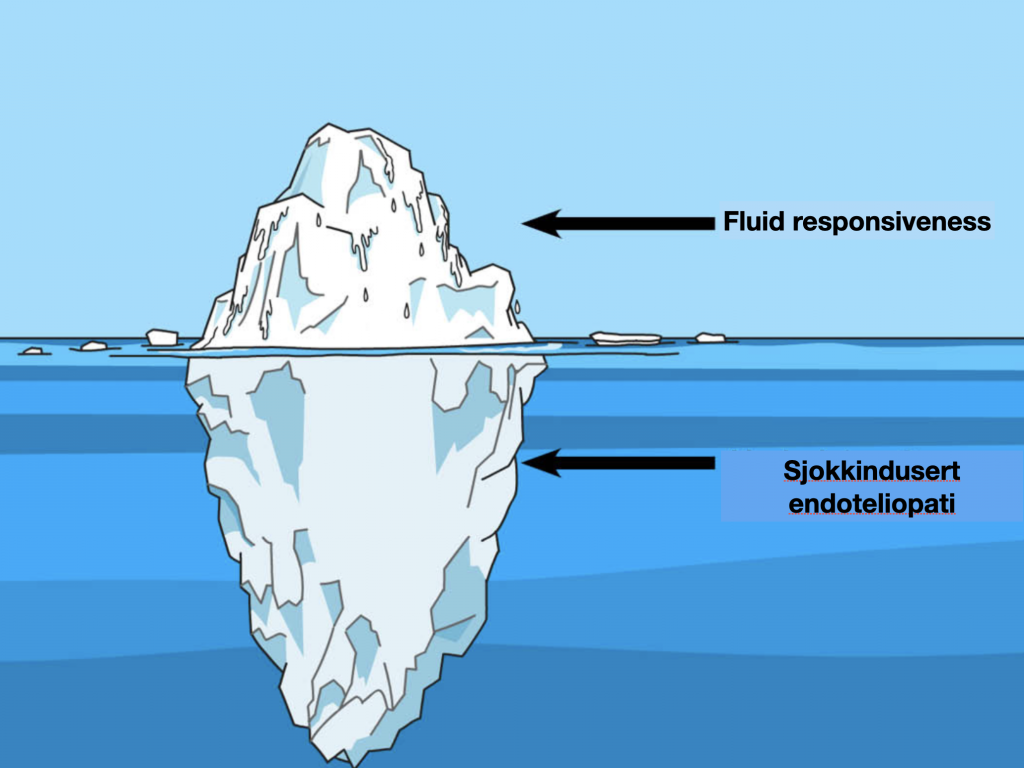
Dette er mitt tredje poeng med fluid responsiveness er ikke viktig. Fluid responsiveness adresserer bare toppen av isberget, men man ignorerer den underliggende årsaken: endoteliopatien som har blitt kalt sjokk indusert endoteliopati (SHINE). En tilsynelatende håpløs situasjon…Men det finnes håp.
Et av håpene er å bruke albumin. Jeg snakker ikke om albumin som et kolloid. Jeg snakker heller ikke om å bruke albumin for å behandle hypoalbuminemi, slik som ALBIOS-studien. Det er snakk om å bruke albumin som et legemiddel for å ivareta glycocalyx. Denne oversiktsartikkel belyser albuminets rolle i å behandle glycocalyx: Albumin er en av flere forskjellige byggeklosser i glycocalyx, i tillegg til at det frigjør S1P fra erytrocytter. S1P hemmer proteaser som er ansvarlig for glycocalyx sheddning.
Her er en annen oversiktsartikkel som diskuterer diverse væsker for å beskytte glycocalyx. Det mest lovende ser faktisk ut til å være plasma. Mye av observasjonene er gunstige effekter av plasma ved blødningssjokk. Og da er det ikke snakk om de velkjente effektene av plasma på koagulasjonen. Men plasma reduserer markører for glycocalyx sheddning. Det virker som at plasma har flere forskjellige mekanismer for dette, men et er at plasma inneholder S1P direkte.
Jeg tror ikke nødvendigvis at albumin er magisk eller at alle skal få plasma. Men jeg tror fokuset på fluid responsiveness er en blindvei som leder fokuset vekk fra den underliggende årsaken.
La oss se på historien til hjerteinfarkt, som i mine øyne er en medisinsk suksesshistorie. Her er en graf over dødelighet av hjerteinfarkt gjennom historien. Vi ser at her i 1972 begynte dødeligheten å falle.
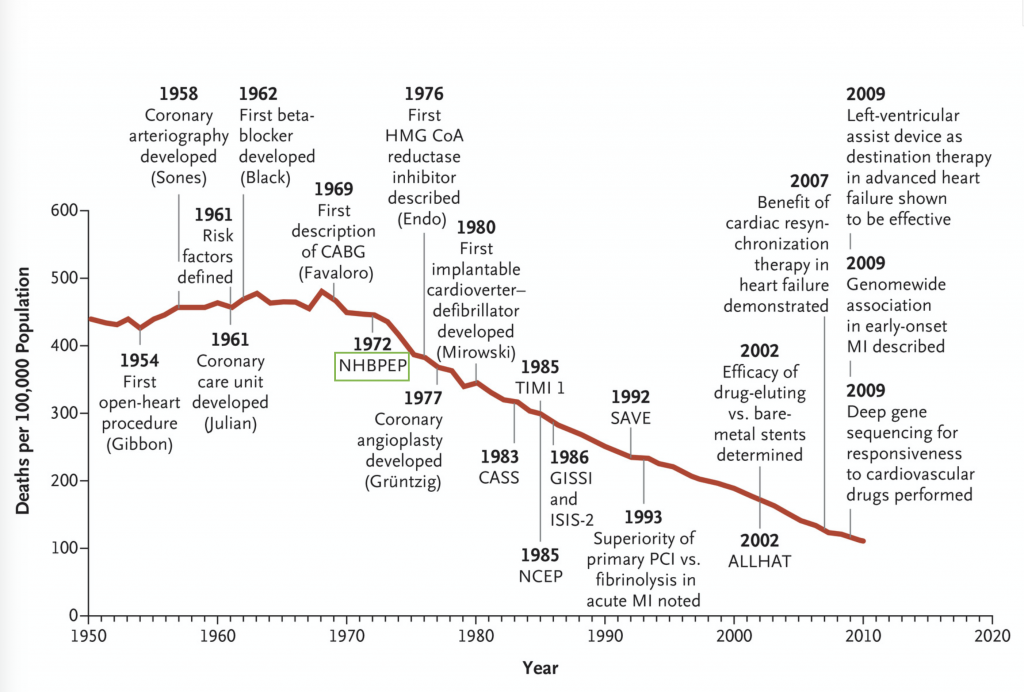
Jeg tenkte at det måtte jo skyldes PCI eller lignende, men vi ser at første intervensjonen ble gjort i 1977. Så hva var det som skjedde i 1972? NHBPEP står for national high blood pressure education program. Risikofaktorene til hjerteinfarkt var identifisert, men det var først i 1972 vi begynte å behandle risikofaktorene. Vi begynte altså å fokusere på aterosklerose; den underliggende årsaken til hjerteinfarkt.
Når fokuset rettes mot den underliggende årsak, gjør medisinen fremskritt. Bør ikke anestesi og intensiv gjøre det samme?