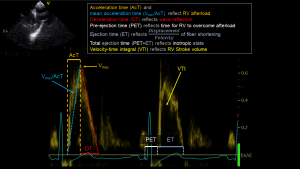
Se for deg en pasient med oliguri som du tror er væskeresponder. Du vil gi han væske, men nøyaktig hva er det vi vil når vi gir væske til pasienter med oliguri? Er det å øke cardiac output(CO)? Er det å øke middel arterietrykket (MAP)? Å øke nyrens perfusjon? Eller å øke glomerulær filtrasjonsrate (GFR)? Eller å øke nyrens oksygenbalanse.
Væskens hensikt A: å øke nyrens ytelse (GFR)
Det må komme an på situasjonen: dersom pasienten har akutt nyresvikt, og truet til å havne på dialyse (pga. hyperkalemi eller acidose) så er målet å øke GFR. Én stratergi for å øke GFR er å gi væske. Hvis 1) pre-glomerulære arteriole ikke konstrigerer, 2) post-glomerulære arteriole ikke vasodilatere, 3) væske øker CO, 4) økt CO fører til økt perfusjonsgradient (MAP-CVP), da vil GFR øke. Økt GFR betyr at nyrens ytelse øker, og den kan skille ut livstruende kalium og syre. Sjeldent er hensikten med væske om å akutt avverge dialyse.
Væskens hensikt B: å bedre nyrens velvære (oksygenbalanse)
Mye oftere gir vi væske til pasienter med oliguri fordi vi tror det «hjelper» nyrene. Vi tror nyrene har det kjipt, og vil hjelpe. Fysiologisk oversatt: «har det kjipt» betyr at oksygenbalansen heller mot iskemi, og «hjelpe» betyr å bedre oksygenbalansen. Vi håper på følgende ringvirkninger: 1) væske øker CO, 2) økt CO øker perfusjonsgradienten (MAP-CVP), 3) økt perfusjonsgradient faktisk øker nyrens perfusjon, 4) til slutt, at bedre perfusjon av nyrene bedrer nyrens oksygenbalanse. Merk: GFR er ikke direkte med i dette regnskapet; vi ønsker å bedre nyrens velvære (oksygenbalanse), ikke bedre nyrens ytelse (GFR). Ettersom målet med væske er å bedre nyrens oksygenbalanse, er væske hensiktsløst dersom væske ikke bedrer nyrens oksygenbalanse. En studie viste at væske ikke bedrer nyrens oksygenbalanse (1).
Væske gjør at nyren må jobbe hardere (økt GFR, økt oksygenforbruk), uten å få bedre lønn (uendret oksygenleveranse), og dermed blir økonomien (oksygenbalansen) dårligere.
I denne studien(1) målte forfatterne effekten av et væskebolus (Ringer Acetat) på nyrens oksygenbalanse. De målte global sirkulasjonsfysiologi med et Swan-Ganz kateter, men også regional nyresirkulasjon med diverse forskningsverktøy.
Det forventede…
Væske økte CO, MAP og global oksygenleveranse (DO2). Med tanke på stuvning, så var ikke CVP særlig høy (rundt 11 mmHg etter væskebolus). Nyrens perfusjon økte også, og medførte at GFR og diuresen økte. Oppsummert: disse pasientene var væskerespondere, og et væskebolus økte hjertets ytelse, som førte til bedre perfusjon til nyrene og, som konsekvens, bedre ytelse av nyrene. Konklusjonen (så langt): dersom pasienten er dialysetruende hyperkalemisk eller metabolsk acidotisk, og pasienten er væskeresponder, er et væskebolus nyttig for å øke nyrens ytelse til å skille ut kalium eller syre.
…og det uforventede
Det som, derimot, er interessant, er at nyrens oksygenbalanse ikke ble bedre etter et væskebolus. Selv om global oksygenleveranse økte, var nyrens oksygenleveranse var uendret. Dette var fordi væske førte til hemodilusjon, noe som gjør at oksygenleveransen er uendret til tross for at nyrens perfusjon faktisk økte. Selv om oksygenleveransen til nyren var uendret, førte økt perfusjon til nyrene til at GFR økte. Når GFR (ytelse) øker, øker også nyrens oksygenforbruk. Med andre ord, væske gjør at nyren må jobbe hardere (økt GFR, økt oksygenforbruk), uten å få bedre lønn (uendret oksygenleveranse), og dermed blir økonomien (oksygenbalansen) dårligere.
Effekten av væskeboluset var borte allerede etter 20 minutter. Mange studier demonstrer stadig vekk den korte terapeutiske effekten av væske; selv om CO og MAP øker etter et væskebolus, så er effekten borte etter vi går ut av rommet. Den kortvarige effekten ser vi ikke, og dermed erkjenner vi den ikke.
Denne studien viser at, dersom hensikten vår med å gi væske til oliguriske pasienter er for å bedre nyrens oksygenbalanse, oppnår vi det ikke. Alt vi har oppnådd er å øke nyrens oksygenforbruk og å øke ødem i alle organer. Dette er nok en spiker i kista for å gi væske. Væske er skadelig: det skaper ødem, venøs hypertensjon, hemodilusjon, forverrer kapillærlekkasje og er forbunded med død og liggetid. Mange har blitt flinke til å se etter væskerespons, og i vinden er det å se etter væsketoleranse. Premisset er, likevel, at det finnes gunstige effekter av væske – denne studien støtter ikke dette.
Etter å ha lest denne studien – og flere andre – tenker jeg at dersom intravenøse væske ikke var en utbredt uvane, og vi måtte godkjenne det med randomiserte studier, så tror ikke jeg at væske hadde vært godkjent for klinisk bruk. Å gi væske burde være like strengt som alle andre medikamenter. Jeg tror mange pasienter er skadet fordi alle kan henge opp nye poser væske uten konferering, ordinering eller refleksjon fordi vi antar at væske gjør godt. Evidens for skade hoper seg opp, og evidens for nytte krymper stadig.
Les mer om nyrens regionale hemodynamikk, forskjellen mellom GFR, nyrens perfusjon og oksygenbalanse (2).
Referanser
- Skytte Larsson, J., Bragadottir, G., Krumbholz, V., Redfors, B., Sellgren, J., & Ricksten, S. E. (2015). Effects of acute plasma volume expansion on renal perfusion, filtration, and oxygenation after cardiac surgery: a randomized study on crystalloid vs colloid. British journal of anaesthesia, 115(5), 736–742. https://doi.org/10.1093/bja/aev346
- Ricksten, S. E., Bragadottir, G., Lannemyr, L., Redfors, B., & Skytte, J. (2021). Renal Hemodynamics, Function, and Oxygenation in Critically Ill Patients and after Major Surgery. Kidney360, 2(5), 894–904. https://doi.org/10.34067/KID.0007012020